医療法人社団悠翔会 売上27億、日本の課題を解決する在宅医療
-
2023.03.16

- 日本には優れた会社が数多く存在します。そうした企業たちの中から船井財団では秀でた企業を「グレートカンパニー」として毎年表彰しています。社長online上でも紹介したこのグレートカンパニーを、今回無料版のコンテンツでもご紹介します。聞き手は船井総合研究所の出口です。
以下テキストは、経営者向け優良情報サービス『社長online』の情報テキストになります。月々1,650円で成功事例や新たなビジネスフレームを学べるので、是非加入を検討してみてください。
出口:本日は2020年度グレートカンパニーアワード大賞を受賞されました、医療法人社団悠翔会理事長・佐々木淳先生にお話を伺っていきたいと思います。

まず、初めに悠翔会様のご紹介をさせていただければと思います。在宅医療のトップランナーで、2019年のアニュアルレポートによると現在、在宅医療クリニックが15施設を運営。医師、歯科医師数は56名、患者数は4558名。まさに日本の在宅医療をけん引してらっしゃるということで今回の受賞に至りました。
最初に先生が在宅医療に取り組まれたきっかけをお教えいただけますでしょうか?
佐々木氏:私は98年に医学部を卒業後、三井記念病院という東京の急性期病院で働き、その後、東京大学の大学院に進学し、肝炎ウイルスや肝臓がんの研究をしていました。大学院生のときは収入がないので、週に数回ほどアルバイトをしていました。その中で、新宿のクリニックで初めて在宅医療に出会いました。
それまで、在宅医療というものの存在を知らなくて、医療というのは病院で患者さんを診断して病気を見つけて、治すものだと思っていました。元々、内科医で肝臓がんを中心に診療していましたが、これはなかなか根治しません。再発もするので、それを治しながらも患者さんがだんだん弱っていって、最終的に亡くなってしまいます。
そのような治療をする中で、果たして自分がしていることが患者さんを幸せにしているのかどうか、迷いながら診療をしていました。
在宅医療は自分で通院できない方が自宅で生活をしていくための医療です。そのため、患者さんたちの多くは不治の病や障害を持っていて、人生の最終段階にいらっしゃる方も少なくありません。
そこに医者が行って、何をすればいいんだろうと最初は居心地が悪かったです。しかし、しばらく通っているうちに、患者さんたちは治らないし、もうすぐ死んでしまうという方もいるのに、それなりに幸せそうに生活していると気づかされました。その時に「人間は、病気が治らなくても残された人生を幸せに生きていくことができるんだ」と患者さんたちから教えていただきました。
そう考えてみると、若い人の病気は治せるけれど高齢者の病気は治らないし、病気がなくたって私たちは年をとって弱っていずれ死んでいくという運命にあります。病院に行けば病気が治って、それで患者さんがハッピーというシンプルな図式だと、年をとると必ず治らなくなって、年をとって弱って死んでいくという不幸なパターンに陥ります。
しかし、病気になったとしても、残された時間がその人らしく生きられれば、ハッピーに人生を終えることができます。もちろん、病気を治すことは大事ですが、病気があっても幸せに生きられるという医療も必要じゃないかと思いました。
訪問診療のアルバイトを初めたのは2006年3月でした。その後、在宅医療をやりたいという気持ちが日に日に強くなって、当時大学院の四年生でしたが中退して、8月には最初のクリニックを開業しました。
出口:その時には在宅医療で、やっていこうという確信がおありになられたのですか。
佐々木氏:われわれは、病院に来る患者さんたちに、医療を提供しますが、真のニーズは、治らないのならこれから先病気と共にどのように人生を歩めばいいのかを一緒に考えてくれる医療だと思っています。
しかし、実はそれがありません。日本は高齢者、治らない病気の人ばかりです。その人たちを病院で治そうと入院させて高度な治療をした結果、寝たきりになって認知症になり、家庭に帰れなくて、老人ホームに入っていく。
こうした状況を変えるためには弱っていく、病気が治らない状況をきちんと受け入れて、それでも、なお自分は自分の人生を生きていけるという状況を作っていく。そういう社会基盤が必要で、これはみんなが求めているものだと確信があったので、間違いなくこの世界でやっていけるという確信がありました。
出口:私の祖父も入院して亡くなったんですけども、「家に帰って自宅で死にたい」と言っていました。最終的には病院で亡くなりましたが、様々なアンケートでもできれば自宅で治療をやりたいとか、自宅で亡くなりたいという方は非常に多いですが、なかなか実現していません。これはどういうところに原因があるのでしょうか。
佐々木氏:まず、最初に日本の悲しい現状をお伝えしますと、各種調査では5割から7割の方が自宅で最期を迎えたいと言っています。しかし、自宅で最期を迎えられる人は2割弱で、その内、半分は警察による検案死です。
そのため、ちゃんと看取られている人は1割ぐらいしかいません。何でこうなっているのかというと、病気は治さないといけないと、みんなが思っているところにあります。80歳や90歳になって病気が見つかったときに、病気を自分が歳をとって弱っていく人生の一部として考えるのか、あるいは克服すべき相手だと考えるのか、それはその人の考え方によってだと思います。
例えば98歳のおばあちゃんが胃がんが見つかって、手術をすればがんを取り切れるとしたら医者さんは取りたいと思います。しかし、おばあちゃんは胃がなくなってしまうのでごはんを食べられなくなり、1年後には衰弱死してしまいます。
もし、手術をしなかったら胃がんは存在しますが、5年経っても胃が使える状態でごはんもおいしく食べている。だから、病気だから治すってことではなくて、その人にとって、病気がどのような意味があるのかということを総合的に考えて、時には病気を治さない、病気と闘わない選択だって本来あっていいと思っています。
現在は病気=治療です。そうではなくて「病気とともに生きる」という選択をみんなが主体的に考えていくということが重要です。
地方での在宅医療の可能性
出口:地方部は、家が点在しているため、在宅医療で回るのが採算的に難しかったりすると思うのですが、地方での在宅医療というのはどのようにお考えですか?
佐々木氏:地方での在宅医療は、魅力的だと思ってます。今、われわれは首都圏だけですが、今後、依頼があれば地方に出していくということも考えていきたい。その理由はライバルがいないからです。
首都圏だと半径16キロ圏内にそれこそ何千という在宅医療のクリニックがあります。人口は多いですが、現状は患者の取りあいになるので非効率なケアをしなきゃいけません。しかし、人口5万人の町で在宅医療をやろうという先生はいないので、そこに1つクリニックができれば、どんな患者さんでも在宅医療が必要であれば、そこが診ていくということになりますから、シェアを取るという意味では、地方のほうがやりやすいです。
ただ、選択肢としてそこしかないのであれば、その選択があって良かったと思ってもらえるような診療サービスをしなければいけないので、そこの責任は重いと思います。
2021年4月沖縄に1カ所診療所を造ることになっています。特に在宅医療の少ない沖縄本島の南部地域に、在宅のクリニックを造って、地方のモデルを検証してみたいと思っています。
チーム医療で在宅医療のあり方を変える
出口:在宅クリニックは24時間365日電話がかかってくるかもしれないところで、ドクターにとっても大変な医療現場だと思います。その中で組織化をされて、法人を設立されて、展開してこられたということで、課題意識はどういうところにあったのか教えて下さい。
佐々木氏:在宅医療を必要としているのは、高齢の方々や難病と共に生きる方々です。こういった方々が在宅医療を受けることができれば、なるべく救急車呼ばずに、なるべく入院をせずに、最後を自宅で迎えることができるだろうと思っています。
在宅医療は大変な仕事で、健康の変化はいつ起こるかわかりませんし、そのときに僕らが電話に出て、往診してあげれば病院に行かなくて済みますが、もしつながなければ、救急車を呼んで病院に行って入院してしまって、最期は病院で亡くなるかもしれません。
離島や山間部であれば患者さんも数が限られているので、なんとか24時間働き続けることもやれると思いますが、東京みたいな大都市部だとそうはいきません。
例えば東京23区だけで後期高齢者は200万人ほどいます。この人たちを支えていこうと思うと医者個人では絶対に無理です。チームでやっていくことが絶対に必要だと思っていました。
一般的にお医者さんは、赤ひげモデルというのがあって、1人のお医者さんがその人の人生を最後まで責任を持って診るというのが望ましいとされてきました。
それを、東京でやろうとすると3年ぐらいでバーンアウトしてしまうと思います。昼間のうちにきちんと患者さんを診て、夜になるべく急変しないように管理をしていく。もし、夜に何か起こったときは当番の先生が責任をもって確実に24時間対応する。病院だったら主治医がいても、夜は当直の先生が診てくれますよね。在宅だって本来同じ仕組みでいいんじゃないかと私たちは考えていました。
立ち上げのタイミングでは、夜働くという条件だとドクターが集まらないので、私が1人で夜間対応することでお医者さんの数を一定のところまで増やしました。そして、患者さんも増えて、夜のドクターが雇用できるぐらいまで財務基盤が安定したところで、当直の先生を雇用しました。軌道に乗るまでに私が過労死しなかったので(笑)、何とかこのモデルに移行できたと思います。
出口:先生がお考えになられたチーム医療は、最初から患者さんやドクターの方々にもご理解はいただけましたか。
佐々木氏:患者さんや地域の介護事業所の方々は赤ひげ先生を期待しているので、「夜は何かあったら、先生が来てくれるんでしょ」って言うんですよ。小さな規模の診療所で30人ぐらいしか患者を診ていなければ大丈夫ですが、1人のドクターが30人しか患者を診ないという状況だと、首都圏の200万人の後期高齢者は支えられません。
そのため、多くの患者さんを診る体制をつくらないといけません。そうすると一晩中かかってくる何件もの電話には1人では応えられないということを丁寧に説明しながら、「夜は他の先生が来ますよ」ということをお伝えします。
これは患者さんにとって、メリットでもあります。1人で診ているとどうしても甘えが出て、「何かあったら夜に対応する」って思って、ラフな診療をしてしまいがちですが、夜に優秀な先生が当直をやっていると、「こんな適当な診療をしてたら恥ずかしい」と緊張感が出てきます。
他の先生が対応するのだったら、夜に何かが起こらないように、昼間の内にちゃんと診ておこうという気持ちになりますので、実際に当直医が対応する体制にしてから、急変頻度は大きく減りました。私だけで診ているときは一晩に83人に1人が急変があったのが、チーム制に移行してからは233人に1人になりました。
患者さんにとっては同じ先生が来てくれるということも大事ですが、急変しない状況を昼間のうちにつくってもらえる方がもっと大切なことですので、この部分はきちんとチーム医療の利点としてお伝えしたいと思います。
3つの明確なKPIを設定して、数字を可視化
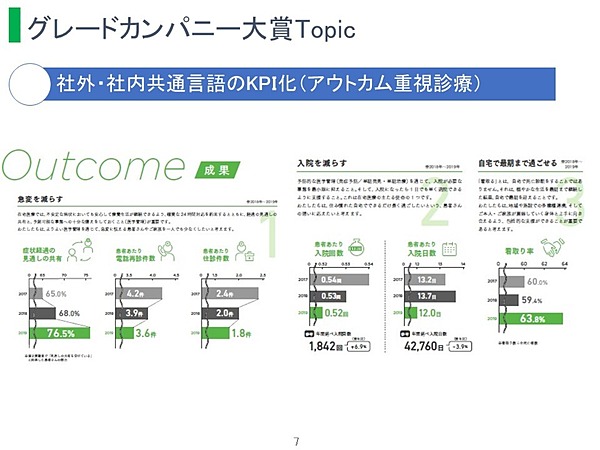
出口:先生のところでは、「急変を減らすこと」「入院を減らすこと」「自宅で最期まで過ごせること」という3つの項目を重要なKPIとして設定されています。明確な指標を設定されていることは、素晴らしいと思いました。これを設定された背景にはどのようなことがあったのでしょうか。
佐々木氏:医療は収入の大部分が健康保険料と税金から約8割をいただいているので、いわば公共事業だと思っています。お金をいただいて、われわれがどういう仕事をしているのかというのを、まず1つは可視化する必要があるだろうと思いました。
私たちは対人援助職なので、その人に寄り添って、その人さえ幸せになればそれでいいと、つい思いがちですが、このお金は本人が払っているわけではなく、国かあるいは保険者が払ってるわけですから、私たちがもし費用を負担する立場だったときに、どういう在宅医療を求めるのか考えたときに、お金を払っているのだからちゃんと仕事をしてくださいとなります。
患者さんを幸せにするのは当たり前ですが、在宅医療でわれわれが行くからには、予測される急変をきちんとケアして、なるべく救急車を呼ばなくて済む、なるべく入院を減らす、自宅で最期まで過ごせる。
それによって、社会保障費の削減にも貢献できるかもしれませんし、患者さんのクオリティオブライフに貢献できるかもしれません。また、将来、年を取っていく私たち自身もこのようなサービスがあれば、安心して暮らすことができると思います。
そういった意味では、やはり、可視化する指標を作って、われわれ自身の診療の質に常にフィードバックをしていくということが、重要だと感じてスタートしました。
出口:外部の方や紹介していただける方からすると、明確な指標を作って、それを開示していることは、素晴らしい取り組みだと思います。その一方で、働かれている方は、指標を外部にそのまま公開することに、抵抗などはありませんでしたか。
佐々木氏:患者さんが入院したいと言っているんだから入院させるとか、それによって、入院日数が伸びるというのは、どうなんだとか。あるいは、この人は最期まで自宅でというのは絶対無理なので、どうしても病院になってしまうということもあります。
それでは、病院に送っちゃいけないのかというと、そうではありません。これはゼロに近づけるということではなくて、恐らく最適な数字があるはずで、それがどこにあるのかは、私たちも探りながらやっています。
また、去年よりも今年の方がよりよい医療者でありたいと思っていますが、それは具体的にどういうことなのかという目標を数字で示せないと、努力もできないというのがあります。
当初は少し難色を示す人もいましたが、最近はみんな通信簿をもらうような感じで、今年はどうだろうとわくわくしながら、見てる人も多いと思います。
理念や価値観の共有で組織を強くする
出口:今まで組織を広げられてこられた中で、一番難しかったところはどこでしょうか。
佐々木:われわれの組織は、これまで3段階の変化をしていて、今3段階目だと思います。1段階目は私の情熱で、みんなを引っ張ってきた時期。僕の想いに共感をしてくれた熱い仲間が集まって、もう24時間一緒にガンガン働くと。いい仕事ができるので、患者さんたちはどんどん集まりました。
患者さんが増えてくると、チームを大きくしないといけないので、急いでドクターを採らなきゃいけない、看護師さんを急いで採用しなきゃいけない。
そうすると、本来同じ想いで集まっていた人たちとは、温度差のある人たちがメンバーになるようになってきます。
想いだけで仕事をすることが難しくなるので、マニュアルやガイドラインを作ったりして、ルールに従って仕事をしていくという形にシフトしました。
これがクリニックが4~5個くらいのサイズだったときだと思います。それまでは私が全クリニックを統括していましたが、目が行き届かなくなってきたのでルールを作りました。ルールを作ると、ルールに書いてないことが起こった時に、みんな自分の頭で考えられなくて質問をします。
それに対して回答からタイムラグが生じて、これまでのようなレスポンスのいい診療サービスができなくなって、患者さんたちの満足度は下がっていきます。また、職員もやりたいことはあるんだけど、ルールがあるからルールに従わなければいけないという息苦しさを感じて、熱意のある人たちからポロポロと外に出ていってしまいます。
こうしたことからマニュアルやルールでチームをけん引していくことは、サービスの質を維持するという意味で難しさを感じて、クリニックの数が7~8個になった時点でマニュアルを止めました。
そこで、われわれは理念や価値観を共有しようということにしました。もし目の前で何か問題が起こったときは、自分たちの価値観に従って判断して、それが理念に反しないものであれば、その人の判断でやってもいいという形にしました。院長も基本的には全て私の指示に従わせていたのですが、それぞれのクリニックが、それぞれの地域のニーズを自分たちでキャッチして地域に必要な診療サービスを提供してくれということで権限を院長に委譲すると共に、スタッフのマネジメントも一緒に渡しました。
当初は、不安が一杯で院長のレベルも様々でしたが、徐々に慣れてきて、マニュアルがないと仕事ができないという人は少しずつ脱落し、当初の情熱で動いていたチームの活気みたいなのが今ちょっと戻ってきています。
クリニックが10個を超えてから先の成長は、僕がけん引しているということよりも、それぞれのチームが自然にクリニックを増やしていっています。
出口:なるほど。
佐々木氏:現状、理念を共有する1つの人間集団のような感じで組織が意思を持って動いているという形になってきていると思います。理念を共有して、それぞれの思いでそれを解釈し、実践に落とし込んでいく。そこの部分がきちんとできるように、それをエンパワーメントしていったり、自分で判断できない人はきちんとトレーニングをしていく体制をここ5年くらいかけて構築してきました。
アウトカムを可視化して医療費の削減に貢献
出口:在宅医療のことを中心に伺ってきましたが、今回はグレートカンパニーアワードということで、経営的なことも少し伺えたらと思うんですけども、先生はもちろん医師と経営者という2つの顔をお持ちだと思います。
グレートカンパニーアワードというのは、社会性、教育性、収益性を両立して持続的に成長していく企業様に着目していこうという賞で、先生の中で社会性と収益性のバランスを、経営者としてどのようにお考えでしょうか。
佐々木氏:われわれのやっている医療は、保険診療なので通常のビジネスと違うの、もともと公共事業的な側面があると思います。われわれがいただいたお金の対価として、地域にどのような価値を提供しなきゃいけないかということを、常に考えていかなければいけないと思います。
私たちは患者さんからお金をいただきますが、患者さんは病人なんですよね。われわれ医療者の究極の目的は地域を幸せにする、病気のない地域をつくるということがゴールなので、本当のゴールは医療機関がなくてもいい地域をつくれることだと思っています。
経営的な側面からだけ言うと、病人に潤沢な医療を提供して対価をもらうと、対価を高め患者を増やす、単価×数量でこれが収益を最大化するということだと思います。しかし、社会保障財源の厳しさを考えると、できるだけ少ないコストでより多くの人を幸せにしていくことを考えないといけません。
そのためにはできるだけ少ない医療でより多くの人たちにリーチをしていく。1人当たりの単価をできるだけ抑えながら、より高いアウトカムを出していくということが必要だと思います。
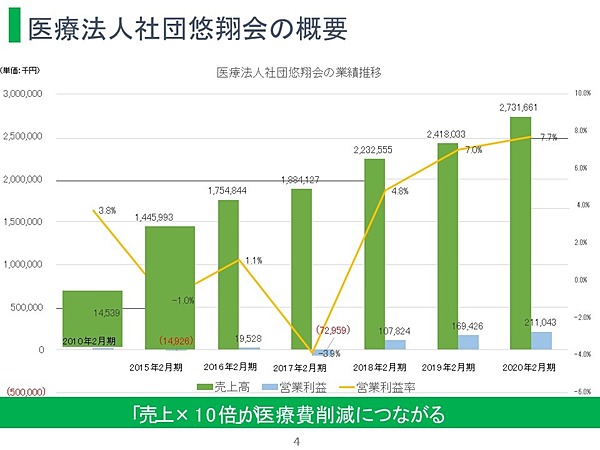
在宅医療は大変だと言われますが、患者単価が非常に高い仕事です。私たちは5000人の患者さんを診ていて、今年度の収入は32億円ぐらいになります。例えば、われわれの患者さんたちは、私たちが在宅医療を提供することで、1人当たり平均40日入院していたものを12日ぐらいに圧縮できる、患者さん1人当たり30日入院を減らせます。
高齢者の入院は1泊1日大体3万円弱なので、30日だと1人当たり90万円の入院コストを減らせているのです。そうすると、われわれの患者さんは5000人いるので45億円入院医療費の削減をしていることになります。
32億円をもらっても、45億円を削減していたら国庫からみると10億円ぐらいの黒字だという話になりますよね。黒字化することが目的ではないですが、われわれの診療サービスが提供されることで社会保障費が上乗せになるのではなく、社会保障費の最適化が起こっているというかたちにすれば、患者さんたちに価値が提供できるばかりでなく、社会保障費の節減という意味でも貢献ができるので、そういう意味でもアウトカムを可視化していくことは大事なことだと思っています。
首都圏を安心して歳をとっていける地域に
出口:今後の経営的な目標をお聞かせいただけますでしょうか。
佐々木氏:われわれがリーチできる患者さんの数を増やしていきたいと思っています。そのためには拠点を増やしていく。それぞれの地域で在宅医療のお医者さんが絶対的に足りない。あるいはいるのだけれども、この領域が見られないというようなニーズがあるので、私たちの究極の目標は、首都圏を安心して歳をとっていける地域にしたいということです。
そのためには、どんな状態にあっても家に帰りたいという人が家に帰れる環境をつくる。首都圏を見てみますと、在宅医の絶対数が足りないところ、特定の機能が足りないところがまだまだたくさんあります。そういったフィールドはもし地域とわれわれの親和性が良ければ、新しい拠点を出してカバーしていくということを考えていきたいと思っています。今は15診療所ですが、2025年までには30クリニックで首都圏で2万5000人くらいの患者さんを常時カバーできる体制を作りたいと思っています。
出口:ありがとうございます。